今や国民病とも言われる糖尿病。患者数は年々増え続けており、糖尿病の可能性を否定できない人は1,000万人を超えるとも言われています。
そんな糖尿病の治療は基本的に食事療法、運動療法、薬物療法の三本立てです。
今回は薬物療法にフォーカスし、治療薬の効果や服用に当たっての注意点等を解説していきます。
※現在医師から処方されているお薬は医師の指示通りきちんと服用しましょう。
糖尿病の治療薬、8種類+インスリン。薬剤師が全て解説
近年新しい作用の薬がたくさん登場した糖尿病治療薬。新しい薬の登場により薬物治療の選択の幅もかなり広がりました。低血糖をはじめとした副作用の少ない比較的安全な薬もたくさん登場しています。
「糖尿病の治療薬」と一言にいってもそれぞれ作用の仕方が異なります。
今回は実際に治療している人向けに、ご自身の服用されている薬がどういう効果を持つものなのか、を知っていただきたくて記事にしました。
治療に積極的に関わりたい方のための学びの記事となれたら幸いです。
まずは糖尿病について
糖尿病とは
糖尿病とはインスリンの作用不足による慢性の高血糖状態を主な特徴とする病気(代謝疾患群)です。
糖尿病には1型糖尿病と2型糖尿病があります。
「1型糖尿病」は遺伝素因等何らかの原因でインスリンを合成・分泌する膵臓(すいぞう)の細胞が破壊され、絶対的なインスリン欠乏に至る病気です。
一方「2型糖尿病」は、インスリン分泌低下やインスリン抵抗性を生じさせる遺伝因子に、過食(とくに高脂肪食)、運動不足、肥満、ストレスなどの環境因子および加齢が加わり発症します。生活習慣病と認識され、国民病とも言われている糖尿病はこの「2型糖尿病」のことであり糖尿病全体の90%以上は「2型糖尿病」です。
症状に乏しい糖尿病ですが、初期症状で典型的なものはあります。糖尿病の症状については下記の記事で解説していますのでこちらも参考にしてみてください。
→糖尿病かも?そんな時は7つの症状をチェック
糖尿病の人の体内で起きていることは
1.膵臓(すいぞう)からのインスリン分泌の遅延・低下
2.インスリンの効きが悪くなる(インスリン抵抗性の増大)
であり、これにより血糖値の高い状態が続くことで血管を傷つけます。
もし早期に発見し、食事療法、運動療法、薬物療法などで血糖値をコントロールすることができれば、血管の消耗が抑えられます。早ければ早いほど血管の消耗を防げます。
高血糖状態が続き長期に渡り血管に負担がかかると、結果として糖尿病三大合併症の網膜症、糖尿病性腎症、糖尿病性神経障害という重篤な合併症を引き起こす病気です。
また、これ以外にも心臓の病気、歯周病、認知症のリスクも上がると考えられています。
糖尿病治療の目標は、合併症の発症や進行を阻止することです。
そのために血糖、血圧、コレステロール値、体重などをコントロールする必要があります。
糖尿病の合併症については下記の記事で解説しています。こちらも是非ご参考にしてみてください。
→糖尿病の合併症を解説。三大合併症は目、腎臓、神経の病気。
ここまで「治る」という言葉を糖尿病について使っていませんが、筆者は糖尿病に「治る」というのはないと考えています。そのあたりの考えは下記記事に書きました。
→糖尿病は治る時代?結局治るのか。そもそも糖尿病の「治る」とは。
糖尿病における薬物療法の概要
糖尿病の治療において薬物治療は食事療法、運動療法が行われたあとも、高血糖状態が改善しない場合に開始します。
意外に思われるかもしれませんが、基本的には薬物療法は食事療法と運動療法の後で行われます。
もちろん検査で血糖値がかなり高い場合には即薬物治療という場合もあります。
ですが基本的な考え方としては薬物療法は「食事療法、運動療法が行われているが、高血糖状態が改善しない場合」に開始するものです。
薬物療法を行なうにあたり最も注意すべきなのは薬を使用した際の低血糖です。
低血糖を起こしづらい薬も数多く登場していますが、やはり注意すべき副作用であることには変わりありません。
低血糖は薬が効き過ぎの場合や適切に薬が使用されなかった場合(食後服用の薬を食事せずに服用するなど)に起こりやすいです。
また、シックデイ時(発熱、嘔吐、下痢等で食事ができない時)には服用を中止しなければならない薬もあります。この薬をシックデイ時に服用すると低血糖をはじめとした副作用を起こしやすくなってしまいます。
用法用量を守って使用していた場合にも起こることがありますので、薬物療法を行なうに当たっては低血糖時の対処法ついてきちんと理解しておく必要があります。
低血糖時の対処法
低血糖の症状はひや汗、動悸、ふるえ、だるさなどです。
低血糖時には速やかに腰掛け、ブドウ糖を補給しましょう。
ブドウ糖は市販で飴のものやゼリータイプのものがあります。いざという時に備えて必ず携帯しましょう。グルコレスキューという商品名でよく知られています。
糖尿病の治療薬<内服薬、注射薬(インスリンは除く)>
ここからは糖尿病の治療に用いられる医薬品を紹介していきます。
ご自身が服用されている薬にはどんな作用があるのかなど、薬に興味をもっていただけると飲み忘れも減るでしょう。
是非治療薬にも目を向けてみてください。
(1)ビグアナイド薬
代表的な薬:メトグルコ(メトホルミン)
主作用は肝臓での糖新生の抑制です。その他消化管からの糖吸収の抑制、末梢組織でのインスリン感受性の改善などのさまざまな作用により血糖降下作用を発揮する。
※糖新生とは体の中で糖がつくられることです
単独使用では低血糖をきたす可能性はきわめて低いです。
発熱時、下痢などの脱水のおそれがあるとき(いわゆるシックデイ時)は休薬する必要があります。
また、利尿作用を有する薬(SGLT2阻害薬、利尿薬等)との併用時にはとくに脱水に対する注意が必要です。
強い倦怠感、吐き気、下痢、筋肉痛などの症状が起きたら一旦使用を中止し、医師に伝えましょう。
(2)チアゾリジン薬
代表的な薬:アクトス(ピオグリタゾン)
体のインスリンへの抵抗性を改善することで血糖降下作用を発揮するタイプのお薬です。
水分貯留を示す傾向があり、主な副作用としてむくみがあります。
(3)α-グルコシダーゼ阻害薬
代表的な薬:グルコバイ(アカルボース)、ベイスン(ボグリボース)、セイブル(ミグリトール)
糖の吸収を遅らせることにより食後の高血糖を抑制するお薬です。
服用時点は「食直前」です。食後の服用では薬の効果がかなり弱まってしまいます。
副作用として腹部膨満感、おならの増加、下痢があります。
SU薬やインスリンとの併用によって起こり得る低血糖に対してはブドウ糖を速やかに補給してください。
(4)SGLT2阻害薬
代表的な薬:スーグラ(イプラグリフロジン)、フォシーガ(ダパグリフロジン)、ルセフィ(ルセオグリフロジン)、デベルザ(トホグリフロジン)、ジャディアンス(エンパグリフロジン)
尿細管でのブドウ糖の再吸収を抑制することで尿糖排泄を促進し、血糖低下作用を発揮します。
身体に再度取り込まれそうになる糖を尿中に排泄してしまおうという薬です。
なので服用後は尿糖が検出されます。
体重低下が維持されやすいです。
また、単独使用では低血糖になる可能性が低いです。
服用開始後の尿路感染症、性器感染症(特に女性)の発現に注意してください。
また、服用開始後は頻尿、多尿になりやすいです。服用中はいつもよりも多めの水を飲みましょう。
シックデイ時には服用を中止してください。
(5)DPP-4阻害薬
代表的な薬:ジャヌビア(シタグリプチン)、グラクティブ(シタグリプチン)、エクア(ビルダグリプチン)、ネシーナ(アログリプチン)、トラゼンタ(リナグリプチン)、テネリア(テネリグリプチン)、スイニー(アナグリプチン)
DPP-4の選択的阻害により活性型GLP-1濃度および活性型GIP濃度を高め、血糖降下作用を発揮します。
※GLP-1、GIPとは食事後血糖値が高い時に分泌され、インスリンの分泌を促進するホルモンです
体重の増加が起こりにくいです。
血糖依存的にインスリン分泌を促進しグルカゴン分泌を抑制するため単独投与では低血糖の可能性は少ないです。
※グルカゴンとは血糖上昇作用のあるホルモンです
(6)GLP-1受容体作動薬
代表的な薬:ビクトーザ(リラグルチド)、トルリシティ(デュラグルチド)
膵臓のβ細胞膜上のGLP-1受容体に結合し、血糖依存的にインスリン分泌促進作用を発揮します。
※GLP-1、GIPとは食事後血糖値が高い時に分泌され、インスリンの分泌を促進するホルモンです
胃内容物排泄抑制作用があり、空腹時血糖値と食後血糖値の両方を低下させます。
また、食欲抑制作用があり非肥満/肥満症例にかかわらず、体重の低下作用があります。
単独使用では低血糖をきたす可能性は低いお薬です。
(7)SU薬
代表的な薬:グリミクロン(グリクラジド)、アマリール(グリメピリド)
膵臓のβ細胞膜上のSU受容体という部位に結合しインスリン分泌を促進し、服用後短時間で血糖効果作用を発揮します。
インスリン分泌促進薬なので他の薬剤と比べて低血糖が起きやすいです。
また、服用により体重増加をきたしやすいです。
(8)速効型インスリン分泌促進薬(グリニド薬)
代表的な薬:グルファスト(ミチグリニド)、シュアポスト(レパグリニド)
膵臓のβ細胞膜上のSU受容体という部位に結合しインスリン分泌を促進し、服用後短時間で血糖効果作用を発揮します。
SU薬よりも吸収が早いのでよりはやく効きます。
また、インスリン分泌促進薬なので他の薬剤と比べて低血糖が起きやすいです。
食事の摂取状況に応じて服用中止・減量する必要があります。
糖尿病の治療薬<インスリン療法>
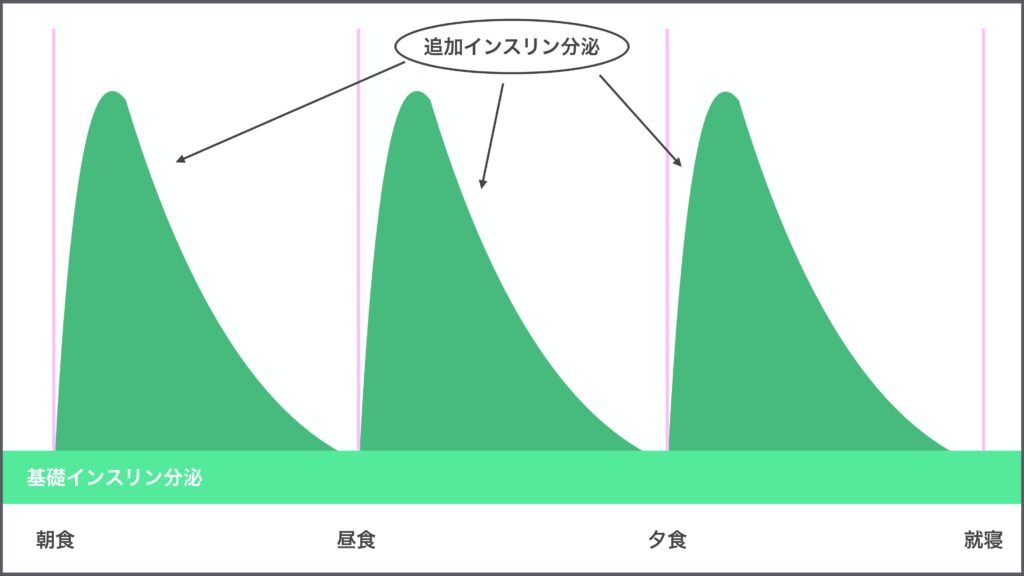
インスリン療法の基本は健常者にみられる血中インスリンの変動パターンをインスリン注射によって模倣することにあります。
健常者のインスリン分泌は、主に肝糖産生を調節して空腹時血糖値を制御する基礎インスリン分泌と、食事によるブドウ糖やアミノ酸刺激により食後血糖を制御する追加インスリン分泌からなっています。
まとめ

最後まで読んでくださりありがとうございます。
いかがでしたでしょうか。
糖尿病治療薬には様々な種類があることがわかっていただけたと思います。
ご自身の服用されている薬に関する理解は深まったでしょうか。
薬物療法に興味を持ち、用法用量を守り使用することは血糖コントロールをするために重要です。
その他食事療法、運動療法にも積極的に取り組み、食事療法、運動療法、薬物療法の三本立てで血糖コントロールを目指しましょう。
※現在医師から処方されているお薬は医師の指示通りきちんと服用しましょう。
食事療法、運動療法については下記の記事でまとめました。

